Diabetes y Alzheimer ¿No lo sabías?
En el estricto terreno de mi desempeño profesional hay cosas que me llaman poderosamente la atención; diría incluso que me molestan. Y que me frustran. O algo a medio camino entre el malestar y la frustración. Y se trata de una cuestión de experiencia antes que de “conocimiento”; más sable el diablo por viejo que por diablo, dicen, y quizá el refrán explique en cierta medida mis sensaciones.
Una de esas cosas es, por ejemplo, el contrastar cómo la población general vive de espaldas al tsunami que supone la diabetes tipo 2 en el panorama de la Salud Pública. No es la primera vez que lo comento en este rincón, y la reincidencia en mi denuncia quizá dé muestra de mi frustración. Hace un par de años publiqué un post titulado “Diabetes tipo 2: una epidemia silenciosa ¿o silenciada?”, en cuyo título ya se pone de relieve mi desazón a este respecto.
Este blog está trufado de advertencias ya no solo de la importante incidencia de la diabetes tipo 2 en nuestro entorno y de su aciago pronóstico en los años venideros, sino también de las negativas consecuencias a las que, en el terreno de la salud, se enfrentan aquellos pacientes que en un momento dado reciben el diagnóstico de padecer diabetes. Si consultas las guías y libros de medicina más elementales, encontrarás datos incontrovertibles de cómo el diagnóstico de diabetes incrementa el riesgo de no pocas complicaciones crónicas.
La mayoría tienen su origen en un problema vascular, tanto cuando afectan a las grandes arterias como cuando se trata de las más pequeñas, típicamente en la retina y en el riñón. Así, a largo plazo, los casos de diabetes peor gestionados y con peor evolución es posible que desemboquen en retinopatía diabética, en enfermedad renal crónica, en cardiopatías e incluso en amputaciones de las extremidades. Pero más allá de las consecuencias “clásicas” la ciencia cada vez tiene más claras las relaciones con otras complicaciones de salud no poco importantes. Una de ellas, ya te la comentamos en este espacio, es la periodontitis (por no hablar de la COVID19); y otra de mayor alcance si cabe, la enfermedad de Alzheimer.
Insulina, mitocondrias, inflamación y sistema nervioso (quién lo iba a decir)
Es posible que no pocos lectores se desayunen ahora con este vínculo, no se les puede culpar. En su descargo puede argumentarse que el descubrimiento de esta relación es relativamente novedoso, no inédito, pero sí desde luego reciente. De hecho, el número de publicaciones que aborda la relación entre dos entidades patológicas era prácticamente insignificante hasta la década de los ’90 del pasado siglo XX, momento en el cuál se empezaron a disparar las publicaciones anuales. Tanto es así que el primer estudio que mostró una fuerte asociación entre estas dos entidades data de 1.999.
 En la actualidad existen más de 6.500 trabajos indexados en la Biblioteca Nacional de Medicina de los Estados Unidos (PubMed para los amigos) que abordan esta realidad y tratan de explicar los mecanismos fisiológicos que las propician (aun no están claramente definidos). El interés va en aumento y se trata de un campo en estudio que despierta una atención en continuo crecimiento.
En la actualidad existen más de 6.500 trabajos indexados en la Biblioteca Nacional de Medicina de los Estados Unidos (PubMed para los amigos) que abordan esta realidad y tratan de explicar los mecanismos fisiológicos que las propician (aun no están claramente definidos). El interés va en aumento y se trata de un campo en estudio que despierta una atención en continuo crecimiento.
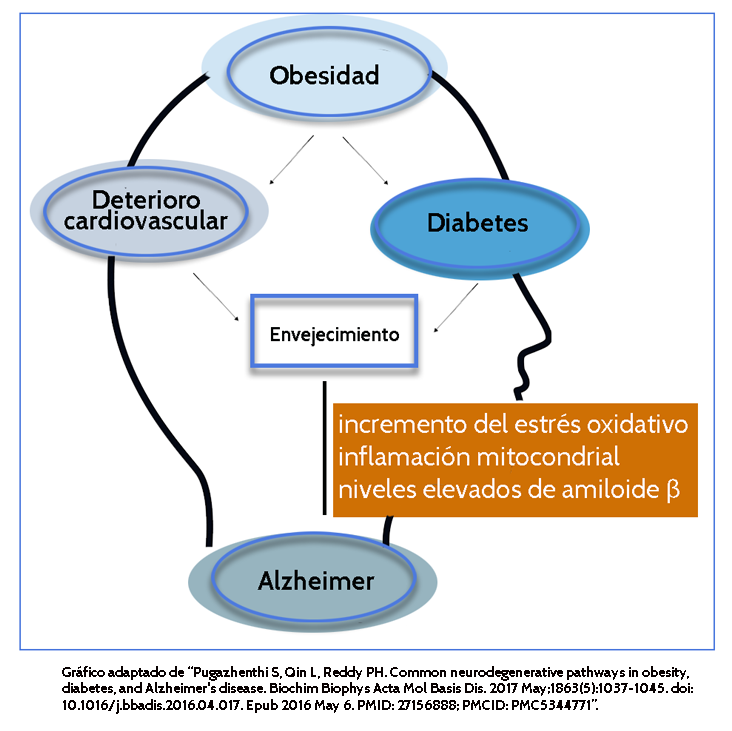
Una de las más recientes revisiones sobre este tema empieza diciendo que tanto la diabetes como la obesidad constituyen dos de los factores de riesgo modificables más evidentes de la enfermedad de Alzheimer (la causa más común de demencia que representa del 60 al 80% de todos los casos). Se pone de relieve que los últimos avances científicos señalan que la población diabética de edad avanzada es más susceptible al deterioro cognitivo asociado al envejecimiento que las personas mayores sin diabetes.
¿Qué sabemos de las causas?
Al respecto de las causas últimas, y a pesar de que se reconoce que es un campo en el que hay que seguir investigando de forma activa, se plantean diversos mecanismos que no tienen porqué ser excluyentes:
- Resistencia cerebral a la insulina: Tanto es así que, en base a los trastornos neuroendocrinos asociados a la enfermedad de Alzheimer, algunos autores han llegado a acuñar un “nuevo” tipo de diabetes, la tipo 3. El caso es que, hablando de insulina –como sabemos una molécula cuya alteración está intrínsecamente relacionada en los casos de diabetes- esta molécula controlaría los procesos de liberación de neurotransmisores en las sinapsis activando aquellas vías de señalización asociadas con el aprendizaje y la memoria a largo plazo.
- Amiloidogénesis: Las placas amiloides son el resultado de la acumulación de una proteína en el espacio extraneuronal característico de las personas afectadas por la enfermedad de Alzheimer impidiendo una correcta conexión entre las neuronas y provocando su degeneración. Diversos estudios han puesto de relieve el incremento de la concentración extracelular de beta-amiloide en casos de hiperglucemia sostenida.
- Inflamación y estrés oxidativo: Se tiene por bien asumido que ambas circunstancias son causa de neurodegeneración y, a su vez, que la diabetes propicia un metabolismo alterado que termina en las primeras.
- La patología mitocondrial: No son pocos los estudios que han encontrado un vínculo etiológico en el origen de la enfermedad de Alzheimer y la diabetes, y este sería la disfunción mitocondrial… sin que esta alteración sea una co-patología de las dos anteriores.
- Disbiosis: que de un tiempo a esta parte se ha convertido en una especie de comodín causal de diversas patologías, la disbiosis. De esta forma, un ecosistema gastrointestinal desequilibrado (disbiosis) contribuiría al desarrollo y mantenimiento de varias enfermedades, como la enfermedad de Alzheimer, la depresión y la diabetes mellitus tipo 2.
El huevo y la gallina
De nuevo, y tal y como se presentó en el caso de la periodontitis, se plantea la duda sobre el sentido de la causalidad: si la diabetes incrementa el riesgo de enfermedad de Alzheimer o es al revés. Sin embargo, en la actualidad hay pocas dudas al respecto de que cualquiera de las condiciones facilitaría el desarrollo de la otra.
En cualquier caso, aunque los mecanismos fisiopatológicos están más claros a la hora de demostrar que la diabetes mellitus tipo 2 actúa como un acelerador en la progresión de la enfermedad de Alzheimer. Sin hacer de menos que ambas entidades patológicas presentan una fuerte carga genética, el caso es que, hasta el momento, se han identificado diez genes comunes en ambas patologías.

Latest posts by Juan Revenga (see all)
- La obesidad clasificada como enfermedad crónica - 13 octubre, 2022
- La declaración de San Vicente sobre la diabetes - 28 septiembre, 2022
- Diabetes guau, diabetes miau - 1 septiembre, 2021








