No hay una dieta para la diabetes, hay decenas
La pasada semana tuve el privilegio de ser invitado al XXVIII Congreso Nacional de la Sociedad Española de Diabetes (SED) junto a Pablo Zumaquero, un compañero también dietista-nutricionista. Más en concreto fuimos invitados para hacer una exposición en un taller titulado “¿Dietas bajas en grasas o bajas en hidratos de carbono?”
Fueron varias las personas, tanto asistentes (que abarrotaron la sala hasta el punto de no dejar ni una sola localidad libre de las cerca de 400 disponibles) como otras que no pudieron estar en la conferencia, que manifestaron su deseo de poder acceder a los contenidos de mi exposición y, tal y como remití a todo el mundo, este es el artículo que contiene mi presentación (que puedes descargar en el siguiente enlace) y su explicación.
El título en sí ya da cuenta de forma bastante elocuente de la controversia o de lo poco claras que se tienen a día de hoy las recomendaciones dietéticas del paciente con diabetes o, si lo prefieres, del intenso debate científico que existe sobre este particular. La conferencia en sí se articuló en base a tres ideas básicas que tienes a continuación.

Primera: No existe un reparto de macronutrientes ideal
Como taller en sí que era, empecé preguntando al público asistente si por favor podían levantar la mano todas aquellas personas que tuvieran una idea bastante concreta de cuál era la proporción ideal de hidratos de carbono, proteínas y lípidos presentes en la alimentación de una persona con diabetes. Entonces fue cuando una importante y destacada mayoría levantó la mano dando a entender que tenían claras cuáles eran esos porcentajes de macronutrientes. Y fue también cuando llegó la sorpresa, claro, ya que saqué a colación el último documento de posicionamiento de la Asociación Americana de Diabetes titulado Recomendaciones sobre la terapia nutricional en personas con diabetes de 2013. Y resulta que en este documento se pueden leer algunas conclusiones que causaron sorpresa, estupor y que pudieron llegar a hacer hiperventilar a algunos. Esas ideas demoledoras son las siguientes:
- No hay un nivel de evidencia concluyente que indique la cantidad ideal de ingesta de hidratos de carbono en los pacientes con diabetes.
- Para personas con diabetes y en ausencia de enfermedad renal, la actual evidencia no es concluyente a la hora de recomendar una cantidad ideal de ingesta de proteínas con el fin de mejorar el control de la glucemia o mejorar los indicadores de riesgo de enfermedad cardiovascular. Además,
- Para las personas con diabetes y con enfermedad renal diabética (ya sea con micro o macroalbuminuria) no se recomienda reducir la cantidad de proteína dietética por debajo de la ingesta habitual ya que su modificación no afecta ni a la glucemia, ni los indicadores de riesgo cardiovascular, ni tampoco la tasa de filtración glomerular.
- No hay un nivel de evidencia concluyente que indique la cantidad ideal de ingesta de grasas en los pacientes con diabetes.
 Así y como no podía ser de otra forma a tenor de lo indicado en las conclusiones parciales, la gran conclusión de este bloque solo podía ser una y que queda reflejada de forma textual en el documento mencionado:
Así y como no podía ser de otra forma a tenor de lo indicado en las conclusiones parciales, la gran conclusión de este bloque solo podía ser una y que queda reflejada de forma textual en el documento mencionado:
- No existe un plan de comidas estándar o patrón de alimentación que funcione de forma universal para todas las personas con diabetes.
Eso sí, me pareció adecuado destacar otras dos frases lapidarias de este consenso relativas a cómo y quién habría de ser el profesional sanitario de referencia a la hora de abordar las cuestiones nutricionales de las personas con diabetes.
- La terapia nutricional debe ser individualizada para cada paciente
- De forma óptima, los pacientes con diabetes deberían ser tratados por un dietista registrado (o un profesional de nutrición con credenciales similares en el caso de estar fuera de Estados Unidos) para establecer la terapia nutricional tan pronto se tenga un diagnóstico y para su posterior seguimiento. (Algo imposible en España ya que el dietista-nutricionista, que sería ese profesional de referencia, no forma parte de la cartera de profesionales sanitarios de la sanidad pública)
Dos: Recomendaciones prácticas y consensos parecen no coincidir
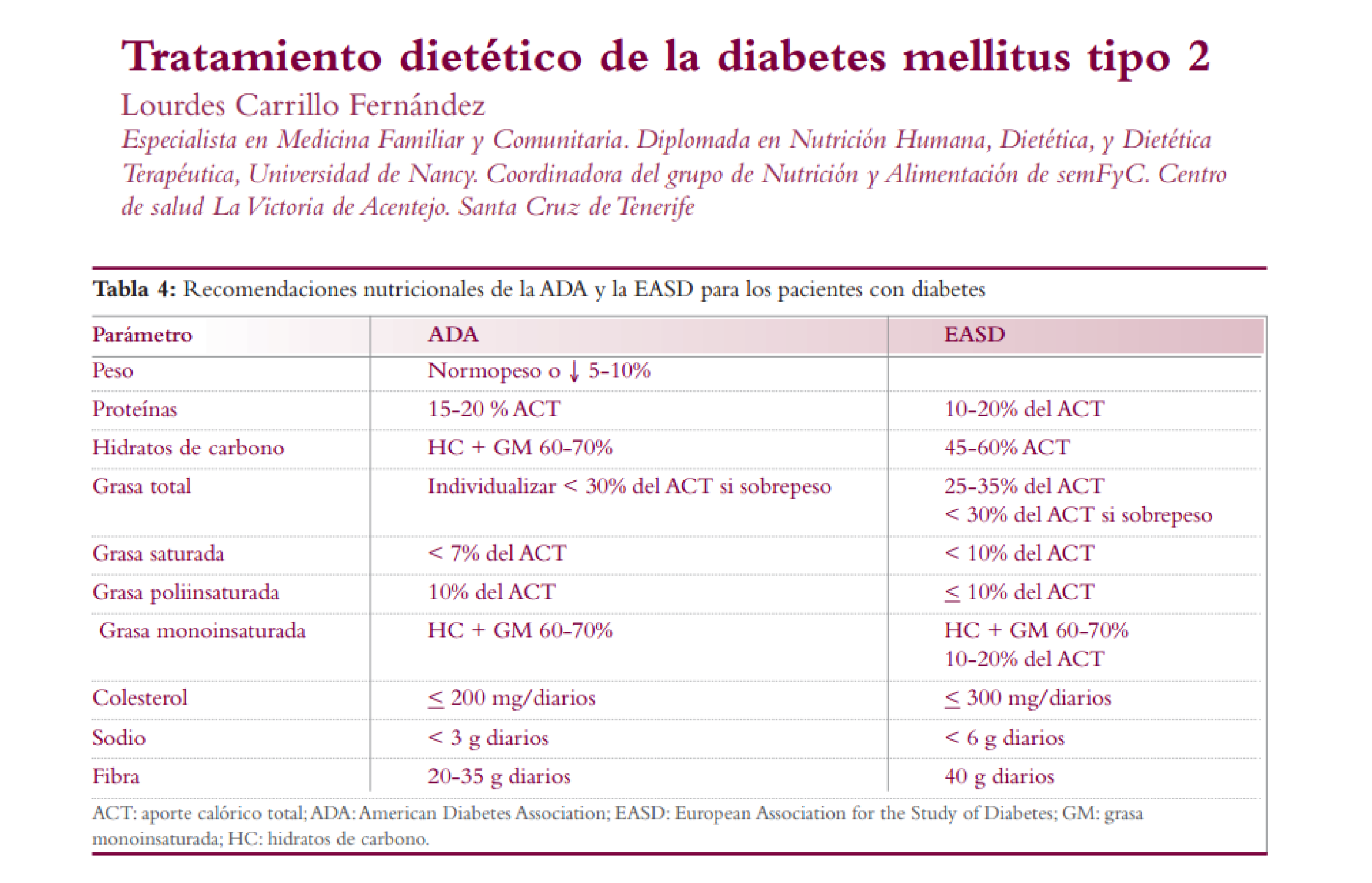
La situación anterior con respecto a la importante cantidad de personas que levantaron la mano afirmando tenerlo claro (cuando en realidad no lo está) quizá se explique con la aparente paradoja de observar que quienes redactan las recomendaciones clínicas más prácticas no lo hacen a la luz de los consensos más actuales. Pareciera que lo hacen en base a consensos anteriores, no actualizados y de esta forma vivimos anclados en una especie de estable continuidad recomendando lo mismo que hace 20, 30 o 40 años. Es decir dietas absurdamente cuantificadas en función de la proporción de macronutrientes con independencia hasta cierto punto de la calidad de estos en base a la procedencia de los alimentos.
Así, no es de extrañar que muchas de las recomendaciones dietéticas para el paciente con diabetes se empeñen reiteradamente en el exceso de hidratos de carbono al estar cimentadas en el absurdo de la “dieta equilibrada” en base a la proporción de macronutrientes. Tal y como pone de manifiesto la Guía de recomendaciones nutricionales basada en la evidencia para la prevención y el manejo de la diabetes del Instituto Británico de la Salud (NICE):
- Para un control glucémico óptimo, la atención se ha de poner en la ingesta total de energía en vez de en la fuente de energía en la dieta (o composición en macronutrientes).
Fuente: Diabetes Práctica
Sin embargo y en la práctica, el asunto se pone serio de verdad cuando algunos profesionales sanitarios llegan a sostener en ciertas guías (con cierta financiación de la industria) que la ingesta de hidratos de carbono en el caso del paciente con diabetes puede ahora ser “libre” al contar con la insulina dentro del tratamiento farmacológico. Es decir, es poco menos que sostener que con la democratización en el uso de la insulina, las personas con diabetes ya pueden volver a comer de la misma forma que les puso enfermos… hidratos de carbono a cascoporro. Alta frecuencia de ingestas, con valores de glucemia constantemente elevados que requieren constantes y también elevadas cifras de insulinemia. En mi opinión, un desastre.
Tres: Más grasas monoinsaturadas y menos hidratos de carbono y grasas saturadas
Volviendo al tema central de la conferencia, hidratos de carbono vs grasas, esta cuestión fue ampliamente detallada no hace demasiado en este post en el que a través de un importante metaanálisis quedó bastante claro que:
 Consumir más grasas insaturadas en lugar de carbohidratos o grasas saturadas ayuda a mejorar el control de la glucemia. Poner el acento en reducir por separado el consumo de carbohidratos o grasas saturadas no sería óptimo.
Consumir más grasas insaturadas en lugar de carbohidratos o grasas saturadas ayuda a mejorar el control de la glucemia. Poner el acento en reducir por separado el consumo de carbohidratos o grasas saturadas no sería óptimo.
En el sentido más práctico de cara a las personas con diabetes esto se traduce en:
- Traducido a alimentos, estos resultados apoyan los beneficios de aumentar el consumo de aceites vegetales, nueces, pescado y verduras ricas en grasas insaturadas (por ejemplo, aguacate), en lugar de grasas animales o de cereales refinados, almidones y azúcares.
Para finalizar, consejos prácticos
En primer lugar y a modo de corolario no me pude resistir a traer a colación las opiniones de uno de los grandes de la epidemiología moderna, el Dr Dariush Mozaffarian de la Escuela de Salud Pública de la Universidad de Harvard quien, en un comentario publicado en The Lancet sobre el papel de las grasas saturadas en la diabetes de tipo 2 hacía un llamamiento a la necesidad de rediseñar las más populares recomendaciones dietéticas huyendo de clasificaciones y campañas sanitarias basadas en agrupaciones simplistas de nutrientes que se relacionan mínimamente por una misma característica química (en este caso ser ácidos grasos saturados). Las actuales recomendaciones y postulados centrados en nutrientes, además de, siendo generosos, contar con el germen de la duda en su interior, son frecuentemente utilizados por la industria para crear confusión en una población completamente mediatizada. Es hora por tanto de dirigir los esfuerzos hacia la creación de guías y recomendaciones basadas en los alimentos y que cuenten con una sólida evidencia sobre sus efectos en datos clínicos claramente constatables.
Y por último, un llamamiento a los profesionales sanitarios para que abran sus miras, para que se actualicen y ofrezcan los mejores consejos a sus pacientes basados en la mejor evidencia. Y para ello que mejor que espolearles con la frase mítica de Max Plank quien afirmó ya en su tiempo que, tristemente “Una nueva verdad científica no suele imponerse convenciendo a sus oponentes sino más bien porque sus oponentes desaparecen paulatinamente y (son sustituidos por) una nueva generación familiarizada desde el principio con la (nueva) verdad”.
Por Juan Revenga, dietista-nutricionista
Latest posts by Juan Revenga (see all)
- La obesidad clasificada como enfermedad crónica - 13 octubre, 2022
- La declaración de San Vicente sobre la diabetes - 28 septiembre, 2022
- Diabetes guau, diabetes miau - 1 septiembre, 2021









Estimado Juan, una exposición maravillosa. La cual, con tu permiso, voy a compartir en mi página «La salud alrededor del plato».
Nos sentimos muy solos en este universo , donde todo el mundo entiende sobre nutrición, dietética y cualquier tópico sobre alimentación. Es frecuente oír en cualquier lugar, sentado en una cafetería,haciendo cola en el supermercado etc. una conversación con el » ahora si, que voy a lograr mis objetivos sobre mi peso ideal» , la vecina del 2 me ha pasado una dieta que le dieron en la peluquería, con el que ha conseguido perder x peso y además la arrugas de la frente le han desaparecido. La terapéutica en la diabetes, es un gran escollo y la que se nos viene encima con tantos niños creciendo con una bolsa de churches en la mano, aún más.
Ya finalizo mis comentarios,
Una fan incondicional. Conchi Pou